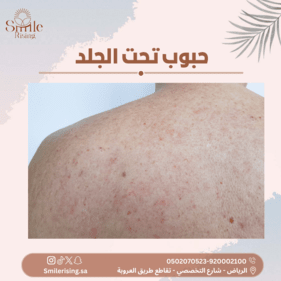
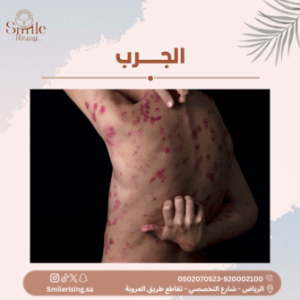
الجرب هو مرض جلدي شائع يسببه طفيلي صغير يُعرف بفيروس الجرب. يتميز المرض بالطفح الجلدي المؤلم والحكة الشديدة التي تصاحبه، مما يسبب تأثيرًا كبيرًا على جودة حياة المصابين. على الرغم من أن المرض قد يبدو مشكلة صحية بسيطة، إلا أنه يمكن أن ينتشر بسرعة في المجتمعات المكتظة، لذا فإن فهم أسبابه وأعراضه وطرق الوقاية منه أمر ضروري للحفاظ على صحة الفرد والمجتمع.
الجرب تعريفه وأسبابه
ما هو مرض الجرب
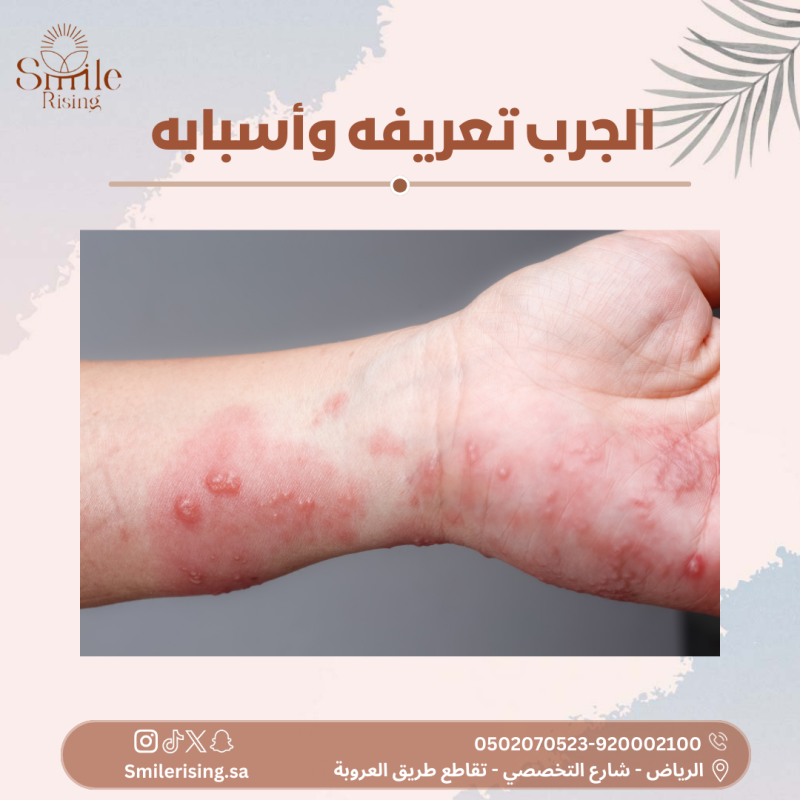
الجرب هو مرض جلدي ينجم عن الإصابة بطفيلي دقيق يُعرف (Sarcoptes scabiei). يتميز المرض بالطفح الجلدي الشديد والحكة العنيفة التي تصاحبه، ويحدث عادةً عندما يتم نقل الجربيات من شخص مصاب إلى شخص آخر عن طريق الاتصال المباشر أو المشاركة في الفراش أو الملابس المصابة.
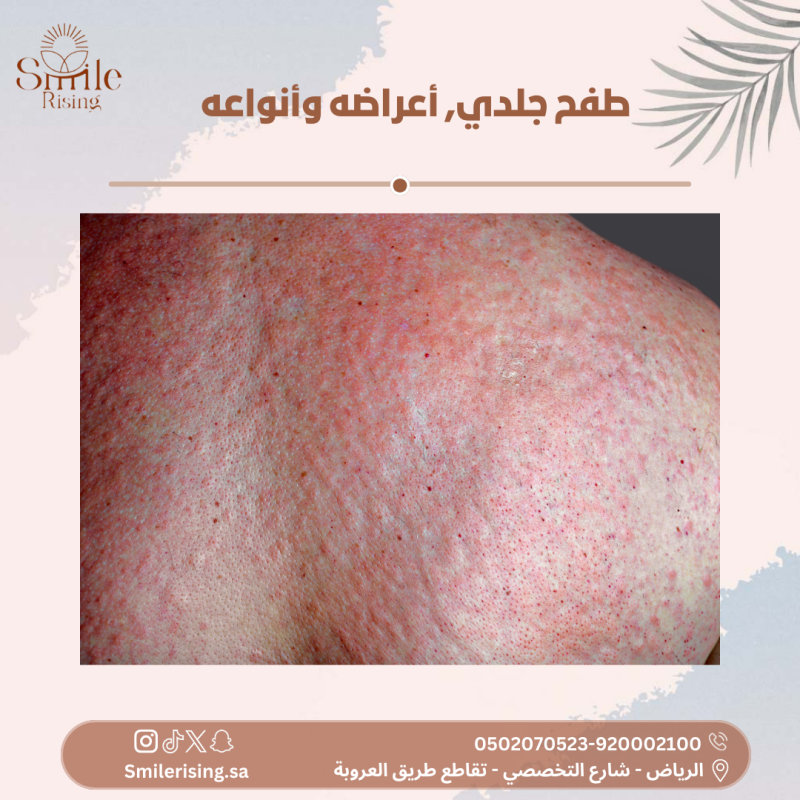
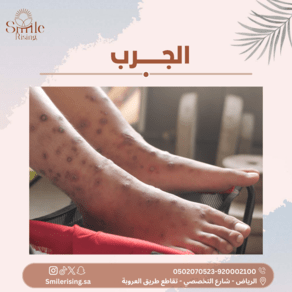
تظهر علامات المرض عادةً خلال بضعة أيام إلى عدة أسابيع بعد التعرض للطفيليات. وتشمل الأعراض الشائعة الحكة الشديدة خاصةً ليلاً، والطفح الجلدي المتقرح أو البثور الصغيرة التي تظهر على الجلد، والتورم والاحمرار في المناطق المصابة.
يمكن علاجه باستخدام الكريمات والمراهم المضادة للجرب، وتنظيف الملابس والفراش بشكل جيد لمنع انتقال الطفيليات. من الأهمية بمكان اتخاذ الاحتياطات الوقائية مثل تجنب مشاركة الملابس والفراش مع الأشخاص المصابين والحفاظ على نظافة الجلد والبيئة المحيطة للوقاية من الإصابة به.
أسباب الإصابة بالجرب
هناك عدة أسباب للإصابة بمرض الجرب، ومن أهمها:
- الاتصال المباشر مع شخص مصاب: يعتبر الاتصال المباشر مع شخص يعاني منه أكثر الطرق شيوعًا لنقل العدوى. يمكن أن يحدث هذا الاتصال خلال المصافحة أو المعانقة أو حتى عن طريق المشاركة في الفراش.
- مشاركة الملابس أو الفراش مع شخص مصاب: عند مشاركة الملابس أو الفراش مع شخص مصاب بالمرض، يزيد احتمال نقل الفيروسات إلى الأشخاص الآخرين الذين يستخدمون نفس الملابس أو الفراش.
- ضعف النظافة الشخصية: يمكن أن تزيد ضعف النظافة الشخصية من احتمالية الإصابة بالمرض ، حيث تساعد الظروف غير النظيفة على انتشار الطفيليات بشكل أكبر.
- التواجد في المجتمعات المكتظة: يمكن للجرب أن ينتقل بسرعة في المجتمعات المكتظة بالسكان، خاصةً إذا كانت هناك ظروف غير صحية تسهل انتقال العدوى.
- ضعف جهاز المناعة: قد يكون لدى الأشخاص الذين يعانون من ضعف في جهاز المناعة مثل كبار السن أو المصابين بأمراض مزمنة مثل السكري أو الإيدز ميول أكبر للإصابة بالجرب.
بتوخي الحذر واتباع إجراءات الوقاية الصحيحة، يمكن تقليل خطر الإصابة بالمرض وانتشاره.
الأعراض الرئيسية لمرض الجرب
الأعراض الرئيسية للمرض تشمل عادةً مجموعة من العلامات التي تظهر على الجلد وتصاحبها حكة شديدة. من بين هذه الأعراض:
- الحكة الشديدة: يعتبر الحكة الشديدة أحد الأعراض الرئيسية لمرض الجرب، وغالبًا ما تصبح أكثر حدة خلال الليل.
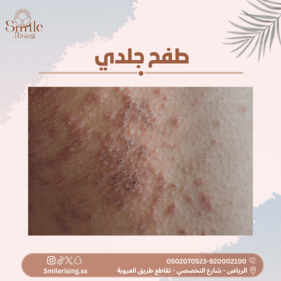
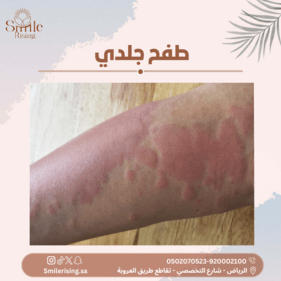
- الطفح الجلدي: قد يظهر طفح جلدي على الجسم يتميز بالصغر والأحمرار، وقد يكون الطفح متقرحًا في بعض الحالات.
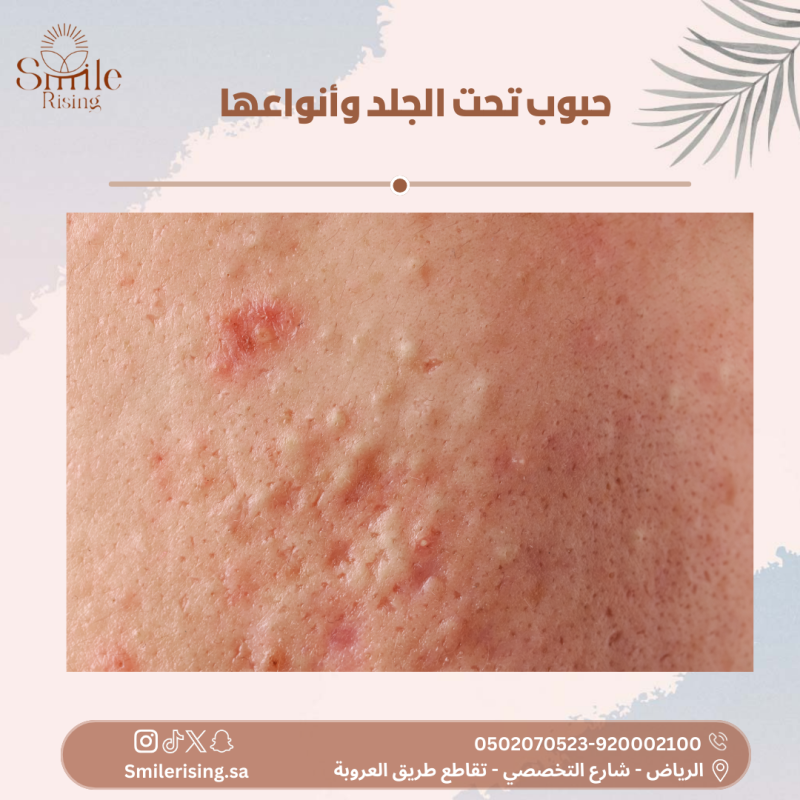
- البثور الصغيرة: قد تظهر بثور صغيرة على سطح الجلد، ويمكن أن تكون هذه البثور متراكمة معًا.
- التورم والاحمرار: قد يحدث التورم والاحمرار في المناطق المصابة بالجرب نتيجة لتهيج الجلد.
- التقرحات والخدوش: قد يسبب الحكة الشديدة تقرحات وخدوش في الجلد، مما يمكن أن يؤدي إلى زيادة الاحمرار والتهيج.
- العلامات الشخصية: في الحالات الشديدة، قد تظهر علامات شخصية للجرب على الجلد، مثل الخطوط الخفية أو الثقوب الصغيرة، وهي نتيجة لنقر الفيروسات في الجلد.
من المهم البحث عن العلامات والأعراض المذكورة والتوجه إلى الطبيب لتشخيص ومعالجة مرض الجرب بشكل صحيح.
كيف يتم انتقال الجرب من شخص إلى آخر؟
ينتقل عن طريق الاتصال المباشر بين الأشخاص، وذلك عن طريق نقل الجربيات من جلد شخص مصاب إلى جلد شخص آخر:
- الاتصال الجلدي المباشر: عندما يحدث الاتصال المباشر بين جلد شخص مصاب بالمرض وجلد شخص آخر، ينتقل الفيروس بسرعة من خلال هذا الاتصال.
- المصافحة والمعانقة: يمكن أن تنتقل الفيروسات خلال المصافحة أو المعانقة مع شخص مصاب بالمرض.
- المشاركة في الفراش: عندما يشارك شخص مصاب بالجرب في النوم في نفس السرير مع شخص آخر، يزيد احتمال نقل الجربيات إلى الشخص السليم.
- مشاركة الملابس والمناشف: إذا قام شخص مصاب بمشاركة الملابس أو المناشف مع شخص آخر، فقد ينتقل المرض من الشخص المصاب إلى الشخص السليم من خلال هذه الأشياء.
يجب أخذ الحيطة والحذر وتجنب الاتصال المباشر مع الأشخاص المصابين بالجرب، بالإضافة إلى اتخاذ إجراءات النظافة الشخصية الجيدة وغسل الملابس والفراش بانتظام لتجنب الإصابة به وانتقاله إلى الآخرين.
كيف يتم تشخيص المرض من قبل الأطباء؟
تشخيص الجرب يتم عادةً عن طريق فحص الأعراض الجلدية والتاريخ الطبي للمريض:
- الفحص الجسدي: يقوم الطبيب بفحص الجلد للبحث عن علاماته مثل الطفح الجلدي الصغير والأحمرار والتورم والتقرحات. قد يستخدم الطبيب ضوءًا خاصًا يسمى مصباح الجرب للمساعدة في رؤية الجربيات التي تكون مختبئة في الجلد.
- التاريخ الطبي: يتحدث الطبيب مع المريض للتعرف على التاريخ الطبي للأعراض، بما في ذلك متى بدأت الأعراض وكيف تطورت، وما إذا كان هناك أشخاص آخرين في الأسرة أو المجتمع يعانون من نفس الأعراض.
- فحص العينة الجلدية: في بعض الحالات، قد يقوم الطبيب بأخذ عينة صغيرة من الجلد المصاب لفحصها تحت المجهر لتحديد وجود الجربيات.
- الاستبعاد الأمراض الأخرى: يمكن أن تشابه أعراض المرض بأعراض العديد من الأمراض الجلدية الأخرى، لذا يجب على الطبيب استبعاد الأمراض الأخرى قبل تشخيصه بشكل نهائي.
باستخدام هذه العمليات، يمكن للأطباء تشخيص المرض بشكل دقيق واتخاذ الخطوات اللازمة لعلاجه ومنع انتشاره.
علاج الجرب والخيارات المتاحة للعلاج
هناك عدة خيارات متاحة لعلاجه، وتتضمن العلاجات التالية:
- الكريمات والمراهم المضادة للجرب: تُعد الكريمات والمراهم المضادة للجرب أحد العلاجات الرئيسية للجرب. تحتوي هذه العلاجات على مواد فعّالة مثل البرميثرين أو الإيفيرمكتين التي تقتل الجربيات وتخفف الأعراض الجلدية.
- المضادات الحيوية: في بعض الحالات الشديدة، قد يصف الطبيب مضادات حيوية لعلاج أي عدوى جلدية ثانوية تحدث نتيجة للجرب.
- العلاجات الطبية الأخرى: يمكن للطبيب أيضًا وصف علاجات أخرى مثل الأدوية المضادة للحكة لتخفيف الحكة الشديدة أو الكورتيكوستيرويدات لتقليل الالتهاب.
- علاجات العدوى الثانوية: قد يحتاج المرضى الذين يعانون من عدوى ثانوية ناتجة عنه إلى علاج بالمضادات الحيوية لعلاج هذه العدوى.
- علاج الأشخاص المخالطين: يجب أن يتم علاج جميع الأشخاص الذين تم التعرض للجرب بغض النظر عن وجود الأعراض، لمنع انتشار المرض.
يجب استشارة الطبيب لتحديد العلاج المناسب لحالته الفردية، ويجب اتباع تعليمات العلاج بدقة للتأكد من الشفاء الكامل ومنع إعادة الإصابة بالمرض.
كيف يمكن تجنب الإصابة بالمرض؟
لتجنب الإصابة بمرض الجرب، يمكن اتخاذ عدة إجراءات وقائية من بينها:
- الحفاظ على نظافة الجلد: يُعتبر الاستحمام بانتظام واستخدام الصابون والماء الساخن من أفضل الطرق للحفاظ على نظافة الجلد والوقاية من الإصابة بالجرب.
- تجنب الاتصال المباشر: ينبغي تجنب الاتصال المباشر مع الأشخاص المصابين، مثل تفادي المصافحة أو المعانقة مع الأشخاص المصابين.
- تجنب مشاركة الفراش والملابس: يجب تجنب مشاركة الفراش والملابس والمناشف مع الأشخاص المصابين به لتقليل احتمال نقل الجربيات.
- تنظيف الملابس والفراش بانتظام: ينبغي غسل الملابس والفراش والمناشف بانتظام باستخدام الماء الساخن والمنظفات للقضاء على أي جربيات موجودة.
- تجنب المجتمعات المكتظة: يجب الامتناع قدر الإمكان عن التواجد في المجتمعات المكتظة بالسكان والتي قد تكون مصدراً لانتقال المرض.
- الابتعاد عن الأماكن الملوثة: يجب تجنب الأماكن التي يعتبر فيها شائعًا، مثل الملاجئ أو المخيمات التي يتواجد فيها العديد من الأشخاص.
باتباع هذه الإجراءات الوقائية، يمكن تقليل خطر الإصابة بالمرض ومنع انتشاره في المجتمع.